| Issue |
Med Sci (Paris)
Volume 39, Number 12, Décembre 2023
|
|
|---|---|---|
| Page(s) | 958 - 966 | |
| Section | M/S Revues | |
| DOI | https://doi.org/10.1051/medsci/2023177 | |
| Published online | 18 December 2023 | |
Traitement topique de la dégénérescence maculaire liée à l’âge
Où en sommes-nous ?
Topical treatment for age-related macular degeneration: Where are we now?
1
Université Paris Cité, CNRS, Inserm, UTCBS (unité de technologies chimiques et biologiques pour la santé, CiTCoM : cibles thérapeutiques et conception de médicaments), F-75006 Paris, France
2
Université Paris Cité, CNRS, CiTCoM*, F-75006 Paris, France
3
Service d’ophtalmologie, CHU de Martinique, 97261 Fort-de-France, France
4
Institut de chimie de Nice, UMR 7272 CNRS, Parc Valrose, 06000 Nice, France
5
Chemical and Biochemical Sciences, Green Process Engineering, Université Mohammed VI Polytechnique (UM6P), Lot 660 – Hay Moulay Rachid, 43150 Ben Guerir, Maroc
La prise en charge thérapeutique de la dégénérescence maculaire liée à l’âge (DMLA) est un enjeu majeur de santé publique. L’une de ses deux formes tardives, la DMLA néovasculaire, est actuellement traitée par injection intravitréenne de molécules anti-angiogéniques. Bien qu’elle soit très efficace pour traiter les atteintes du segment postérieur de l’œil, la voie intravitréenne n’est pas une option idéale pour la prise en charge au long cours d’une maladie chronique telle que la DMLA. L’administration topique de molécules actives contre cette maladie, plus confortable pour le patient et moins coûteuse pour la société, représente un vrai défi.
Abstract
The therapeutic management of age-related macular degeneration (AMD) is a major public health issue. One of its two late forms, neovascular AMD, is currently treated by intravitreal injections of pharmaceutical active ingredients. Although it is very effective in treating pathologies of the posterior segment of the eye, the intravitreal route is not an ideal option for the long-term management of a chronic disease such as AMD. Indeed, in the literature, some authors even call it a “burden” for the practitioners, the patients and the healthcare system. Thus, consideration should be given to less invasive routes. Among the possible administration routes to reach the posterior segment of the eye, the most suitable for the patient with the least risk of systemic adverse effects is the topical route. Several research teams have attempted to formulate molecules for topical administration in the treatment of atrophic or neovascular AMD. In this review, we emphasize the importance of the pharmaceutical formulation to meet the challenge of targeting the posterior segment of the eye by a topical route.
© 2023 médecine/sciences – Inserm
 Article publié sous les conditions définies par la licence Creative Commons Attribution License CC-BY (https://creativecommons.org/licenses/by/4.0), qui autorise sans restrictions l'utilisation, la diffusion, et la reproduction sur quelque support que ce soit, sous réserve de citation correcte de la publication originale.
Article publié sous les conditions définies par la licence Creative Commons Attribution License CC-BY (https://creativecommons.org/licenses/by/4.0), qui autorise sans restrictions l'utilisation, la diffusion, et la reproduction sur quelque support que ce soit, sous réserve de citation correcte de la publication originale.
Vignette (© Mitta Pierre).
La dégénérescence maculaire liée à l’âge : un enjeu majeur de santé publique
La dégénérescence maculaire liée à l’âge (DMLA) est la principale cause de cécité irréversible chez les personnes de plus de 60 ans dans les pays industrialisés [1]. Il s’agit d’une affection rétinienne centrale et multifactorielle [2] ayant plusieurs stades évolutifs de gravité croissante avec l’âge, allant de la maculopathie liée à l’âge (MLA) à la DMLA atrophique et/ou néovasculaire (Figure 1).
 |
Figure 1. Différents stades évolutifs de la dégénérescence maculaire liée à l’âge (DMLA). Avant l’âge de 50 ans, les patients présentent généralement une macula saine. Au stade précoce de la maladie, on voit apparaître des drusen entre l’épithélium pigmentaire et la membrane de Bruch, associés à un infiltrat inflammatoire chronique à bas bruit. On parle alors de maculopathie liée à l’âge (qui est asymptomatique). Avec le temps, la confluence des drusen et la persistance de l’inflammation altèrent les échanges entre l’épithélium pigmentaire et la choroïde. Cela aboutit aux stades tardifs de la maladie, d’une part, à la mort des photorécepteurs et des cellules épithéliales pigmentaires sous-jacentes dans la DMLA atrophique, et, d’autre part, à l’apparition d’une néovascularisation maculaire avec accumulation de fluides intra/sous-rétiniens dans la DMLA néovasculaire (conduisant à des métamorphopsies, des scotomes centraux et une baisse de l’acuité visuelle). Bien que ces deux formes avancées de la DMLA soient cliniquement distinctes, il s’agit bien de deux facettes d’une seule et même maladie (figure créée sur biorender.com). |
Avec le vieillissement de la population, l’incidence et la prévalence des formes tardives de cette maladie augmentent [1]. Or, la prise en charge de la DMLA est un problème majeur de santé publique car cette maladie chronique évolue irrémédiablement vers le handicap visuel (de la malvoyance avec une acuité visuelle [AV] inférieure à 5/10e selon l’échelle de Monoyer1, à la cécité légale [AV inférieure à 1/20e]) en moins d’une dizaine d’années après l’apparition des premiers signes cliniques. Bien que le patient puisse conserver une certaine autonomie ambulatoire, grâce à sa vision périphérique néanmoins imprécise, sa déficience visuelle centrale est à l’origine d’une incapacité très invalidante dans l’exécution de plusieurs tâches de la vie quotidienne (lecture, écriture, reconnaissance faciale, etc.). Cela a des répercussions majeures socio-économiques (reclassement professionnel, départ anticipé à la retraite, diminution des activités de loisir, augmentation des dépenses liées aux soins) et psychologiques (anxiété, dépression) [3, 4].
Physiopathologie de la DMLA
Les cellules de l’épithélium pigmentaire rétinien (EPR) perdent avec l’âge leurs capacités fonctionnelles. Or, ces cellules jouent un rôle primordial dans le métabolisme des photorécepteurs, et l’altération de leur capacité hétéro/autophagique est responsable d’un stress oxydant local dommageable pour leur environnement [2, 5]. Le dysfonctionnement des cellules de l’EPR sénescentes conduit également à la formation de dépôts amorphes extracellulaires, appelés drusen, généralement localisés entre l’EPR et la membrane de Bruch2. Leur formation résulterait de la combinaison de divers processus, comme l’exocytose de vésicules contenant des débris intracellulaires non digérables par les cellules de l’EPR, associée à l’activation d’une réponse inflammatoire locale en réaction à la perte d’homéostasie cellulaire et tissulaire au niveau de la rétine externe (l’activation du système du complément, le recrutement de cellules microgliales et de macrophages pro-inflammatoires, la sécrétion de cytokines et de chimiokines, etc.) [6] (→).
(→) Voir la Synthèse de C. Roubeix et al., m/s n° 10, octobre 2020, page 886
Le grossissement par confluence des drusen maculaires (avec une taille de plus de 125 μm), associé à l’inflammation chronique à bas bruit, altère les échanges entre la choriocapillaire et l’EPR. Chez des patients prédisposés à la DMLA, cela aboutit soit à la mort des photorécepteurs et des cellules de l’EPR sous-jacentes, générant ainsi des plages d’atrophie maculaire d’extension progressive, soit à l’apparition d’une néovascularisation maculaire par la sécrétion excessive de facteurs pro-angiogéniques tels que le VEGF (vascular endothelial growth factor), avec apparition d’un œdème maculaire par accumulation de fluides sous/intra-rétiniens liée à la rupture de la barrière hémato-rétinienne (Figure 1).
Le « fardeau » des injections intravitréennes
Actuellement, les mesures préventives que l’on recommande aux patients à risque ou présentant une forme précoce de DMLA sont l’arrêt d’un éventuel tabagisme, la pratique d’une activité physique régulière, une alimentation pauvre en graisses et riche en antioxydants, ou l’ingestion de doses importantes de micronutriments, antioxydants et zinc, associés dans une formulation qui a été validée par les études AREDS (age-related eye disease study)3 [7]. Chez les patients présentant une MLA à haut risque d’évolution, cette formulation limite la progression de la maladie vers une forme tardive (de 25 % en cinq ans) [7, 8]. Il n’y a actuellement aucun traitement de la DMLA atrophique commercialisé en Europe. Certaines molécules ont néanmoins été récemment approuvées par la FDA (Food and Drug Administration) aux États-Unis dans cette indication : le pegcétacoplan (ou APL-2) et l’avacincaptad pegol, respectivement inhibiteurs des protéines C3 et C5 du complément [9, 10]. En ce qui concerne la DMLA néovasculaire, le traitement de référence reste la biothérapie par des agents anti-angiogéniques : bévacizumab / ranibizumab4, aflibercept5, brolucizumab6, et faricimab7 [11, 12] (→).
(→) Voir la Synthèse de N. Leveziel et al., m/s n° 12, décembre 2009, page 1105
Les diverses formulations pharmaceutiques actuellement disponibles pour le traitement des formes tardives de la DMLA sont administrées par voie intravitréenne (Figure 2A). Cette voie d’administration consiste en la réalisation par l’ophtalmologiste d’une injection intraoculaire à l’aide d’une fine aiguille (30 ou 32 Gauges) [13]. La thérapie par injections intravitréennes (IVT) d’agents anti-VEGF a révolutionné la prise en charge de la DMLA néovasculaire. Elle a permis d’améliorer l’acuité visuelle de nombreux patients (autrefois condamnés à une cécité fulgurante en cas d’atteinte bilatérale). Néanmoins, le caractère récidivant de l’œdème maculaire, généralement associé à une baisse visuelle, impose la répétition régulière de ces IVT en fonction de la fréquence de récidive du patient. Bien qu’idéale pour la délivrance du principe actif au plus proche du site d’action ciblé (la macula), cette voie d’administration reste contraignante : dans la littérature, on parle même de « fardeau » thérapeutique pour le praticien, pour le patient et pour le système de santé [3, 14–16].
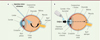 |
Figure 2. Ciblage de la macula par injection intravitréenne (A) ou par voie topique (B). A. Lorsque l’on réalise une injection intravitréenne, on surmonte les barrières physiques oculaires (conjonctive, sclère, choroïde et pars plana) en les traversant à l’aide d’une aiguille fine. Le principe actif se retrouve directement dans le corps vitré, donc au plus proche de la macula. B.Par voie topique, en collyre par exemple, le principe actif doit franchir diverses barrières (film lacrymal, cornée, conjonctive, sclère, chambre antérieure, iris, corps ciliaires, cristallin, choroïde) avant d’atteindre le vitré et la rétine. La majeure partie du principe actif est éliminée avant d’atteindre sa cible (figure créée sur biorender.com). |
Pour le praticien, cette technique impose en effet une organisation optimale (salle dédiée et conforme aux normes d’asepsie, et matériel adapté à disposition) avec parfois la nécessité d’une assistance (infirmiers ou aides-soignants). Bien que cette opération courante soit très simple à réaliser pour le praticien et se déroule généralement sans incident majeur, il s’agit néanmoins d’une voie d’administration peu plaisante pour le patient. Le traitement par IVT impose en effet au patient des visites régulières associées à quelques souffrances psychiques (appréhension à chaque visite, peur des éventuels effets indésirables ou complications, peur de la perte de vision) mais aussi physiques (douleur modérée au moment de la piqûre, irritation oculaire post-injection). Malgré une bonne acceptabilité initiale du traitement (à défaut d’alternative), une baisse de la compliance peut s’observer au bout d’un certain temps (baisse de 20 % après 10 injections en deux ans) [15, 17]. Des dispositions ont été mises en place afin de prendre en compte ces inconvénients et réticences (renforcement de l’anesthésie oculaire topique, injection sous hypnose, larmes artificielles post-injection, numéro d’urgence à disposition), avec également l’élaboration de divers protocoles thérapeutiques pour limiter le nombre d’injections et/ou espacer les visites [18].
Cette thérapie est par ailleurs coûteuse pour le système de santé, en raison du prix élevé des agents anti-VEGF, de la fréquence répétée de leur administration aux patients par des praticiens habilités et aussi, mais dans une moindre mesure, de la prise en charge du transport régulier de ces patients, souvent à mobilité réduite, vers les centres de soins spécialisés [16].
Depuis plusieurs années, certaines équipes de recherche se sont donc intéressées à cette problématique afin de trouver des alternatives thérapeutiques pour la DMLA, moins invasives et moins coûteuses.
Formulation topique pour cibler le segment postérieur de l’œil dans la DMLA
L’importance de la formulation galénique
Parmi l’ensemble des voies d’administration qui sont possibles pour atteindre le segment postérieur de l’œil (topique, sous-conjonctivale, péri-bulbaire, intravitréenne, intraveineuse, per os, etc.), la voie topique apparaît comme la voie la moins invasive pour le patient, avec le moins de risques d’effets indésirables généralisés. Une formulation topique est, de plus, auto-administrable par le patient lui-même, réduisant ainsi une grande partie du coût des soins. Néanmoins, en dépit de son caractère non invasif, la voie topique présente quelques désavantages, comparativement à la voie intravitréenne, pour le traitement des formes tardives de la DMLA. En effet, l’auto-administration du traitement par des sujets âgés et malvoyants peut potentiellement conduire à un échec thérapeutique en raison d’une mauvaise manipulation du conditionnement du produit (flacon, unidose, etc.) ou par défaut d’observance (oublis répétitifs, troubles cognitifs) en l’absence d’un tiers compétent.
Le ciblage du segment postérieur de l’œil par voie topique représente un véritable défi. En effet, l’œil étant un organe isolé du milieu extérieur, le principe actif se heurte à divers obstacles limitant sa diffusion au segment postérieur de l’œil avec des concentrations thérapeutiques efficaces [19]. La voie intravitréenne permet de s’affranchir de ces obstacles en garantissant la bonne délivrance du principe actif au plus proche de sa cible (Figure 2). En revanche, lors de l’administration d’un traitement sous forme de collyre, la majeure partie du principe actif est éliminée par le clignement palpébral, la lacrymation réflexe et le drainage lacrymo-nasal. Le temps de résidence du principe actif au contact des structures de la surface oculaire est alors fortement réduit, de même que son absorption. Des administrations répétées ou une rémanence élevée au niveau de la surface oculaire, entre autres, sont donc nécessaires pour obtenir une concentration intraoculaire du principe actif suffisante.
Ainsi, au-delà de sa voie d’administration, la formulation galénique du traitement est donc d’une importance majeure. En effet, la pharmacocinétique d’un principe actif dépend non seulement de ses caractéristiques physico-chimiques mais également des propriétés que lui confère sa formulation galénique (Figure 3). L’alternance de couches lipophiles et hydrophiles, la présence de jonctions serrées et de protéines d’efflux (notamment au niveau de l’épithélium cornéen et de l’épithélium pigmentaire rétinien) ainsi que le drainage vers le réseau sanguin au niveau de certaines structures vascularisées (comme la conjonctive et la choroïde), limitent grandement la pénétration intraoculaire des médicaments administrés à la surface de l’œil. Néanmoins, la biodisponibilité intraoculaire d’un principe actif peut être augmentée par le degré de sa dispersion (particulaire ou moléculaire) dans une phase dispersante (aqueuse ou huileuse), ce qui facilite son absorption par les tissus de la surface oculaire. Dans le cas du ciblage du segment postérieur de l’œil par une voie topique, l’absorption du principe actif peut être optimisée par l’utilisation de nanoformulations [20]. Cette approche innovante est très prometteuse car, du fait de leur très petite taille, ces dispersions colloïdales de nanovecteurs (nanoparticules, nanomicelles, nanoémulsions, liposomes, dendrimères, etc.) permettent d’améliorer la biodisponibilité intraoculaire du principe actif d’une formulation topique, notamment grâce à leur fort potentiel de franchissement des barrières. La distribution du principe actif directement au niveau de la cible d’intérêt peut également être contrôlée en modifiant les propriétés de surface de ces nanovecteurs (par l’ajout de ligands spécifiques, par exemple) [21].
 |
Figure 3. Différentes possibilités de formulation galénique ophtalmologique par voie topique. La biodisponibilité intraoculaire d’un principe actif délivré par voie topique varie selon la nature et le type de sa formulation galénique. Elle augmente avec la rémanence de celle-ci. Toutefois, les formes galéniques qui offrent une plus grande rémanence sont les moins confortables pour le patient. |
La persistance (ou rémanence) du produit à la surface oculaire dépend du type de forme galénique. Si la présentation sous forme de collyre (solutions, émulsions, suspensions) est la plus répandue en raison de la relative simplicité de sa formulation et de son administration, sa rémanence à la surface oculaire reste faible. Une dissolution lente du principe actif dans le film lacrymal peut toutefois s’observer dans le cas d’une adhérence prolongée au niveau conjonctival des particules de principe actif en suspension dans une formulation topique liquide. Les formulations topiques semi-solides (pommades, crèmes, gels) ou solides (inserts, films oculaires bio-adhésifs) restent cependant des réservoirs plus importants de principe actif à libération lente et prolongée, grâce à leur temps de résidence plus long à la surface oculaire. Ces formulations pourraient donc présenter un plus grand intérêt pour le ciblage du segment postérieur de l’œil. Leurs principaux inconvénients sont le flou visuel transitoire généré après l’application oculaire des premières et la sensation de corps étranger à la surface oculaire pour les secondes. Une rémanence élevée, sans trouble de la vision, peut alternativement être assurée par des lentilles de contact chargées en principe actif [22].
Plusieurs équipes ont tenté de relever le défi de l’administration topique dans la DMLA atrophique ou néovasculaire en formulant en collyre des molécules prometteuses.
Formulation topique pour la DMLA atrophique
Dans la DMLA atrophique, la perte visuelle se fait progressivement par l’expansion de plages d’atrophie choriorétinienne maculaire liée à la mort cellulaire des photorécepteurs et des cellules de l’EPR, associée à un amincissement de la choriocapillaire sous-jacente. Cette perte visuelle est irréversible. Il n’existe en effet actuellement aucun traitement permettant la régénération des cellules rétiniennes lésées. L’objectif principal d’un traitement pour la DMLA atrophique est donc d’empêcher la survenue et l’extension des plages d’atrophie maculaire (surtout lorsqu’elles n’atteignent pas encore la fovéa). L’origine de ces plages d’atrophie étant multifactorielle, plusieurs approches ont été proposées, notamment l’utilisation de molécules ayant des propriétés vasoactives, anti-oxydantes et/ou anti-inflammatoires. Certaines de ces molécules formulées en collyre, prometteuses chez l’animal, comme l’OT-551, l’AL-8309B ou la MC-1101, n’ont toutefois pas montré d’efficacité lors des essais cliniques de phase II ou III dans la DMLA atrophique, aucune réduction de la croissance des plages d’atrophie maculaire n’ayant été observée (Tableau I) [23–25]. Les causes exactes de ce manque d’efficacité clinique ne sont pas connues mais plusieurs explications peuvent être avancées. La faiblesse de la concentration de produit et/ou la posologie appliquée n’auraient pas permis d’obtenir un effet thérapeutique au niveau du segment postérieur de l’œil par voie topique. En effet, il s’agissait principalement de solutions ophtalmiques liquides instillées deux à trois fois par jour, dont la faible rémanence, ainsi que la faible fréquence d’administration, ont pu contribuer à leur manque d’efficacité. Notons par ailleurs, que la bonne observance du traitement par les patients n’a pu être vérifiée au cours des essais. Certains auteurs ont également déploré l’absence de données de pharmacocinétique pour les formulations topiques utilisées dans ces essais cliniques.
Essais cliniques récents de formulations topiques dans la DMLA atrophique. DMLA : dégénérescence maculaire liée à l’âge ; 5-HT1A = 5-hydroxytryptamine 1A ; NCT : national clinical trial.
Seule l’administration par voie intravitréenne des inhibiteurs de protéines du système du complément, le Pegcétacoplan et l’Avacincaptad pegol, a prouvé son efficacité dans le traitement de la forme atrophique de la DMLA, en diminuant significativement le taux de progression locale des lésions atrophiques, sans pour autant l’empêcher [10, 26]. Il est donc primordial de poursuivre les efforts dans la compréhension de la physiopathologie de cette maladie afin de trouver de nouvelles cibles thérapeutiques pertinentes. Des traitements combinés ou séquentiels ciblant divers éléments physiopathologiques sont des pistes à explorer. Les récents travaux que nous avons présentés démontrent que les études de formulation galénique, menées de manière concomitante, sont indispensables afin de s’assurer de la délivrance du principe actif au niveau de la rétine humaine en quantité suffisante.
Formulation topique pour la DMLA néovasculaire
Dans la DMLA néovasculaire, la perte visuelle est rapidement progressive en raison de l’œdème maculaire lié à l’exsudation des néovaisseaux. Cette perte de vision est partiellement réversible avec un traitement par IVT d’agents anti-VEGF. Chez les patients répondeurs, une certaine récupération visuelle est alors obtenue après régression de l’œdème maculaire, mais une rechute peut être observée lors d’une récidive de l’œdème. Dans de rares cas, la perte de vision peut être très brutale, par la survenue d’une hémorragie maculaire liée à la rupture d’un néovaisseau. Elle est alors généralement irréversible.
Les objectifs d’un traitement de la DMLA néovasculaire sont donc de diminuer l’œdème maculaire et d’empêcher l’apparition de néovaisseaux. Bien que la thérapie par IVT d’agents anti-VEGF ne soit pas un traitement curatif mais suspensif de la DMLA néovasculaire, elle reste une référence pour l’élaboration de nouvelles approches thérapeutiques, notamment pour les approches par voie topique (Tableaux IIA et IIB). Plusieurs collyres à base de petites molécules ciblant les voies de signalisation intracellulaire du VEGF et/ou du PDGF (platelet-derived growth factor) ont été formulés, principalement en solution ou en suspension ophtalmique pour être testés chez l’homme. Les concentrations de ces formulations topiques et leurs posologies ont été préalablement déterminées afin d’être les moins toxiques et les plus efficaces pour obtenir un effet anti-angiogénique au niveau choroïdien, grâce à des études pharmacologiques réalisées avec différents modèles animaux (rats, lapins et primates non humains) [27–31]. Ces concentrations et la fréquence d’administration (d’une à quatre fois par jour) ont ensuite été ajustées pour une utilisation chez l’homme. Malgré cela, les résultats cliniques n’ont pas été satisfaisants car aucune diminution de l’œdème maculaire et/ou du besoin en IVT d’agents anti-VEGF n’a été constatée, contrairement à ce qui avait été observé chez l’animal. Ces divergences illustrent les difficultés de transposition de résultats obtenus chez l’animal à l’être humain, en raison de l’imperfection de ces modèles animaux qui ne reproduisent pas fidèlement toute la physiopathologie de la DMLA, mais également à cause des différences inter-espèces en termes de pharmacocinétique oculaire.
Essais cliniques récents de formulations topiques dans la DMLA néovasculaire. DMLA : dégénérescence maculaire liée à l’âge ; NCT : national clinical trial ; PDGFR : platelet-derived growth factor receptor ; VEGFR : récepteurs du VEGF (vascular endothelial growth factor).
Essais cliniques récents de formulations topiques dans la DMLA néovasculaire.
Seule la formulation en collyre de la molécule PAN-90806, un inhibiteur de l’activité tyrosine kinase des récepteurs pro-angiogéniques de type VEGFR-2, s’est montrée prometteuse. Les essais cliniques de phases I et II (NCT03479372), réalisés chez 51 patients présentant une DMLA néovasculaire naïve et traités par une instillation par jour de PAN-90806 pendant douze semaines, ont montré de bons niveaux de sécurité et de tolérance du traitement, pour trois concentrations différentes de produits (2 mg/mL, 6 mg/mL et 10 mg/mL) [32]. Vingt-six de ces patients (soit environ la moitié) n’ont pas eu besoin de recourir à une IVT de ranibizumab (même un mois après l’arrêt du traitement), avec une stabilité ou une amélioration clinique. Pour les autres patients (25/51), un nombre réduit d’IVT de ranibizumab a cependant été nécessaire : en moyenne 0,84 IVT en seize semaines, soit une diminution de 79,4 % de la fréquence d’IVT comparée à un régime mensuel. Initialement, ce deuxième groupe de patients présentait une acuité visuelle moyenne inférieure à 20/50 (selon l’échelle de Snellen8) et une épaisseur centrale moyenne de la rétine supérieure à 400 μm. Cette formulation topique de PAN-90806 présente donc un fort potentiel en tant que monothérapie mais également en tant que traitement d’entretien pour la DMLA néovasculaire [33]. Ces résultats sont d’autant plus intéressants qu’il s’agit d’une suspension ophtalmique administrée en une seule application par jour (ce qui la rend aisée et confortable pour le patient). Néanmoins, pour ce type de formulation par voie topique, seuls des composés qui sont actifs à de très faibles concentrations sont efficaces à cette posologie. Un futur essai clinique de phase III devrait prochainement confirmer ces résultats très encourageants. La publication des caractéristiques du principe actif ainsi que sa formulation pourront alors servir de référence.
Conclusion
La prise en charge de la DMLA demeure actuellement un véritable défi thérapeutique, principalement en raison de son caractère multifactoriel et des enjeux de l’accessibilité en quantité efficace au segment postérieur de l’œil d’un principe actif.
L’expérience de la lourdeur des injections intravitréennes au cours de cette dernière décennie prouve qu’il est nécessaire de favoriser des voies moins invasives pour traiter cette maladie chronique qui touche de plus en plus de personnes. Les formulations topiques aptes à promouvoir l’accès de molécules actives au segment postérieur de l’œil représentent une alternative qui devrait être privilégiée. Néanmoins, les récents essais cliniques de formulations topiques pour traiter la DMLA n’ont, jusqu’à présent, pas été très satisfaisants, possiblement en raison de leurs formes galéniques peu appropriées, et des variabilités inter-espèces compliquant la transposition des données physiopathologiques et pharmacologiques recueillies chez l’animal à l’être humain.
La découverte de nouvelles cibles thérapeutiques, grâce à une meilleure compréhension de la pathogénie de la DMLA, l’élaboration concomitante de formulations topiques plus adéquates et le développement de nouvelles méthodes d’études pharmacocinétiques oculaires transposables chez l’être humain permettront certainement à l’avenir de relever le défi du traitement non invasif de la DMLA, mais également de nombreuses autres maladies rétiniennes.
Liens d’intérêt
Les auteurs déclarent n’avoir aucun lien d’intérêt concernant les données publiées dans cet article.
Remerciements
Christine Charrueau et Luc Demange bénéficient d’un financement de l’IdEx Université Paris Cité dans le cadre de l’appel à projets Émergence en Recherche 2021 pour le projet « TARMAC » (Towards new treatments for Age-Related MACular degeneration). Mitta Pierre est doctorante à l’École doctorale 563 - MTCI (médicament, toxicologie, chimie, imageries), et est financée par un contrat doctoral attribué par l’université Paris Cité.
Comme le bévacizumab (qui est un anticorps humanisé IgG1), le ranibizumab (un fragment Fab’ d’un anticorps monoclonal humanisé) est dirigé contre le VEGF-A qui empêche la liaison du VEGF-A à ses récepteurs VEGFR-1 et VEGFR-2. Ces deux anticorps ont été dérivés du même anticorps monoclonal de souris et ne diffèrent que par quatre acides aminés et par leurs formats, IgG1 vs Fab’).
Références
- Wong WL, Su X, Li X, et al. Global prevalence of age-related macular degeneration and disease burden projection for 2020 and 2040: a systematic review and meta-analysis. Lancet Glob Health 2014 ; 2 : e106–e116. [CrossRef] [PubMed] [Google Scholar]
- Garcia-Garcia J, Usategui-Martin R, Sanabria MR, et al. Pathophysiology of Age-Related Macular Degeneration: Implications for Treatment. Ophthalmic Res 2022; 65 : 615–36. [CrossRef] [PubMed] [Google Scholar]
- Spooner K, Mhlanga C, Hong T, et al. The burden of neovascular age-related macular degeneration: a patient’s perspective. Clin Ophthalmol 2018 ; 12 : 2483–2491. [CrossRef] [Google Scholar]
- Fonteh CN, Mathias MT, Mandava N, et al. Mental health and visual acuity in patients with age-related macular degeneration. BMC Ophthalmol 2022; 22 : 391. [CrossRef] [PubMed] [Google Scholar]
- Nowak JZ. Age-related macular degeneration (AMD): pathogenesis and therapy. Pharmacol Rep 2006 ; 58 : 353–363. [PubMed] [Google Scholar]
- Roubeix C, Sahel JA, Guillonneau X, et al. Sur les origines inflammatoires de la DMLA. Med Sci (Paris) 2020; 36 : 886–92. [CrossRef] [EDP Sciences] [PubMed] [Google Scholar]
- Age-Related Eye Disease Study Research Group. A Randomized, Placebo-Controlled, Clinical Trial of High-Dose Supplementation With Vitamins C and E, Beta Carotene, and Zinc for Age-Related Macular Degeneration and Vision Loss: AREDS Report No. 8. Arch Ophthalmol 2001 ; 119 : 1417–1436. [CrossRef] [PubMed] [Google Scholar]
- Davis MD, Gangnon RE, Lee L-Y, et al. The Age-Related Eye Disease Study severity scale for age-related macular degeneration: AREDS Report No. 17. Arch Ophthalmol 2005 ; 123 : 1484–1498. [CrossRef] [PubMed] [Google Scholar]
- Bakri SJ, Bektas M, Sharp D, et al. Geographic atrophy: Mechanism of disease, pathophysiology, and role of the complement system. J Manag Care Spec Pharm 2023; 29 : S2–S11. [PubMed] [Google Scholar]
- Khanani AM, Patel SS, Staurenghi G, et al. Efficacy and safety of avacincaptad pegol in patients with geographic atrophy (GATHER2): 12-month results from a randomised, double-masked, phase 3 trial. Lancet 2023; 402 : 1449–58. [CrossRef] [PubMed] [Google Scholar]
- Leveziel N, Soubrane G, Souied EH. Anti-VEGF : applications pratiques en ophtalmologie. Med Sci (Paris) 2009 ; 25 : 1105–1107. [CrossRef] [EDP Sciences] [PubMed] [Google Scholar]
- Schultz NM, Bhardwaj S, Barclay C, et al. Global Burden of Dry Age-Related Macular Degeneration: A Targeted Literature Review. Clin Ther 2021; 43 : 1792–818. [CrossRef] [PubMed] [Google Scholar]
- Doshi RR, Bakri SJ, Fung AE. Intravitreal Injection Technique. Semin Ophthalmol 2011 ; 26 : 104–113. [CrossRef] [PubMed] [Google Scholar]
- Pina Marín B, Gajate Paniagua NM, Gómez-Baldó L, et al. Burden of disease assessment in patients with neovascular age-related macular degeneration in Spain: Results of the AMD-MANAGE study. Eur J Ophthalmol 2022; 32 : 385–94. [CrossRef] [PubMed] [Google Scholar]
- Hollaus M, Bühl W, Schmidt-Erfurth U, et al. The Challenges of Treating Neovascular Age-Related Macular Degeneration. Klin Monbl Augenheilkd 2022; 239 : 1033–42. [CrossRef] [PubMed] [Google Scholar]
- Korobelnik J-F, Delcourt C, Creuzot-Garcher C, et al. Real-life management of neovascular age-related macular degeneration (nAMD) in France: a nationwide observational study using retrospective claims data. J Med Econom 2021; 24 : 1087–97. [CrossRef] [PubMed] [Google Scholar]
- Boyle J, Vukicevic M, Koklanis K, et al. Experiences of patients undergoing repeated intravitreal anti-vascular endothelial growth factor injections for neovascular age-related macular degeneration. Psychology, Health & Medicine 2018 ; 23 : 127–140. [CrossRef] [PubMed] [Google Scholar]
- Li E, Donati S, Lindsley KB, et al. Treatment regimens for administration of anti-vascular endothelial growth factor agents for neovascular age-related macular degeneration. Cochrane Database Syst Rev 2020; 5 : CD012208. [PubMed] [Google Scholar]
- del Amo EM, Rimpelä A-K, Heikkinen E, et al. Pharmacokinetic aspects of retinal drug delivery. Prog Retin Eye Res 2017 ; 57 : 134–185. [CrossRef] [PubMed] [Google Scholar]
- Singh M, Bharadwaj S, Lee KE, et al. Therapeutic nanoemulsions in ophthalmic drug administration: Concept in formulations and characterization techniques for ocular drug delivery. J Control Release 2020; 328 : 895–916. [CrossRef] [PubMed] [Google Scholar]
- Herrera-Barrera M, Ryals RC, Gautam M, et al. Peptide-guided lipid nanoparticles deliver mRNA to the neural retina of rodents and nonhuman primates. Sci Adv 2023; 9 : eadd4623. [CrossRef] [PubMed] [Google Scholar]
- Xu J, Xue Y, Hu G, et al. A comprehensive review on contact lens for ophthalmic drug delivery. J Control Release 2018 ; 281 : 97–118. [CrossRef] [PubMed] [Google Scholar]
- National Institutes of Health Clinical Center (CC). A Phase II Study of OT-551 Antioxidant Eye Drop in Participants With Bilateral Geographic Atrophy Associated With Age-Related Macular Degeneration. clinicaltrials.gov, 2020. https://clinicaltrials.gov/ct2/show/NCT00306488. [Google Scholar]
- Alcon Research. The Safety and Efficacy of AL-8309B Ophthalmic Solution for the Treatment of Geographic Atrophy (GA) Secondary to Age-Related Macular Degeneration (AMD). clinicaltrials.gov, 2014. https://clinicaltrials.gov/ct2/show/NCT00890097. [Google Scholar]
- MacuCLEAR, Inc., Phase II/III Study of the Efficacy and Safety of MacuCLEAR MC-1101 1.0% BID in the Treatment of Non-exudative Age-Related Macular Degeneration. clinicaltrials.gov, 2014. https://clinicaltrials.gov/ct2/show/study/NCT02127463. [Google Scholar]
- Vogl W-D, Riedl S, Mai J, et al. Predicting Topographic Disease Progression and Treatment Response of Pegcetacoplan in Geographic Atrophy Quantified by Deep Learning. Ophthalmol Retina 2023; 7 : 4–13. [CrossRef] [PubMed] [Google Scholar]
- CoMentis. A Phase 2 Randomized, Double-Masked, Study to Evaluate the Safety and Preliminary Efficacy of ATG003 in Patients With Neovascular Age-Related Macular Degeneration (NV-AMD) Receiving Frequent Maintenance Intravitreal Anti-VEGF Antibody Therapy (Ranibizumab or Bevacizumab). clinicaltrials.gov, 2010. https://clinicaltrials.gov/ct2/show/study/NCT00607750. [Google Scholar]
- GlaxoSmithKline. MD7110852, A Phase 2b Dose-Ranging Study of Pazopanib Eye Drops Versus Ranibizumab Intravitreal Injections for the Treatment of Neovascular Age-Related Macular Degeneration. clinicaltrials.gov, 2017. https://clinicaltrials.gov/ct2/show/study/NCT01134055. [Google Scholar]
- Bayer. A Combined Phase IIa / IIb Study of the Efficacy, Safety, and Tolerability of Repeated Topical Doses of Regorafenib Eye Drops, in Treatment-naïve Subjects With Neovascular Age Related Macular Degeneration. clinicaltrials.gov, 2016. https://clinicaltrials.gov/ct2/show/NCT02222207. [Google Scholar]
- Poor SH, Weissgerber G, Adams CM, et al. A Randomized, Double-Masked, Multicenter Trial of Topical Acrizanib (LHA510), a Tyrosine Kinase VEGF-Receptor Inhibitor, in Treatment-Experienced Subjects With Neovascular Age-Related Macular Degeneration. Am J Ophthalmol 2022; 239 : 180–9. [CrossRef] [PubMed] [Google Scholar]
- Ohr Pharmaceutical Inc. OHR-1601: A Phase III Study of the Efficacy and Safety of Squalamine Lactate Ophthalmic Solution, 0.2% Twice Daily in Subjects With Neovascular Age-Related Macular Degeneration (AMD). clinicaltrials.gov, 2017. https://clinicaltrials.gov/ct2/show/study/NCT02727881. [Google Scholar]
- PanOptica, Inc. A Randomized, Double Masked, Uncontrolled, Multicenter Phase I/II Study to Evaluate Safety and Tolerability of PAN-90806 Eye Drops, Suspension in Treatment-Naïve Participants With Neovascular Age-Related Macular Degeneration (AMD). clinicaltrials.gov, 2019. https://clinicaltrials.gov/ct2/show/NCT03479372. [Google Scholar]
- Chaney P. PAN-90806: once-daily topical anti-VEGF eye drop for wet AMD and other neovascular eye disease. Ophthalmology Innovation Summit, San Francisco 2019. https://www.panopticapharma.com/wp-content/uploads/2019/10/PAN-90806-Data-at-OIS@AAO.pdf. [Google Scholar]
Liste des tableaux
Essais cliniques récents de formulations topiques dans la DMLA atrophique. DMLA : dégénérescence maculaire liée à l’âge ; 5-HT1A = 5-hydroxytryptamine 1A ; NCT : national clinical trial.
Essais cliniques récents de formulations topiques dans la DMLA néovasculaire. DMLA : dégénérescence maculaire liée à l’âge ; NCT : national clinical trial ; PDGFR : platelet-derived growth factor receptor ; VEGFR : récepteurs du VEGF (vascular endothelial growth factor).
Essais cliniques récents de formulations topiques dans la DMLA néovasculaire.
Liste des figures
 |
Figure 1. Différents stades évolutifs de la dégénérescence maculaire liée à l’âge (DMLA). Avant l’âge de 50 ans, les patients présentent généralement une macula saine. Au stade précoce de la maladie, on voit apparaître des drusen entre l’épithélium pigmentaire et la membrane de Bruch, associés à un infiltrat inflammatoire chronique à bas bruit. On parle alors de maculopathie liée à l’âge (qui est asymptomatique). Avec le temps, la confluence des drusen et la persistance de l’inflammation altèrent les échanges entre l’épithélium pigmentaire et la choroïde. Cela aboutit aux stades tardifs de la maladie, d’une part, à la mort des photorécepteurs et des cellules épithéliales pigmentaires sous-jacentes dans la DMLA atrophique, et, d’autre part, à l’apparition d’une néovascularisation maculaire avec accumulation de fluides intra/sous-rétiniens dans la DMLA néovasculaire (conduisant à des métamorphopsies, des scotomes centraux et une baisse de l’acuité visuelle). Bien que ces deux formes avancées de la DMLA soient cliniquement distinctes, il s’agit bien de deux facettes d’une seule et même maladie (figure créée sur biorender.com). |
| Dans le texte | |
 |
Figure 2. Ciblage de la macula par injection intravitréenne (A) ou par voie topique (B). A. Lorsque l’on réalise une injection intravitréenne, on surmonte les barrières physiques oculaires (conjonctive, sclère, choroïde et pars plana) en les traversant à l’aide d’une aiguille fine. Le principe actif se retrouve directement dans le corps vitré, donc au plus proche de la macula. B.Par voie topique, en collyre par exemple, le principe actif doit franchir diverses barrières (film lacrymal, cornée, conjonctive, sclère, chambre antérieure, iris, corps ciliaires, cristallin, choroïde) avant d’atteindre le vitré et la rétine. La majeure partie du principe actif est éliminée avant d’atteindre sa cible (figure créée sur biorender.com). |
| Dans le texte | |
 |
Figure 3. Différentes possibilités de formulation galénique ophtalmologique par voie topique. La biodisponibilité intraoculaire d’un principe actif délivré par voie topique varie selon la nature et le type de sa formulation galénique. Elle augmente avec la rémanence de celle-ci. Toutefois, les formes galéniques qui offrent une plus grande rémanence sont les moins confortables pour le patient. |
| Dans le texte | |
Current usage metrics show cumulative count of Article Views (full-text article views including HTML views, PDF and ePub downloads, according to the available data) and Abstracts Views on Vision4Press platform.
Data correspond to usage on the plateform after 2015. The current usage metrics is available 48-96 hours after online publication and is updated daily on week days.
Initial download of the metrics may take a while.




